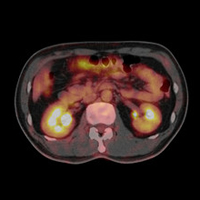
PET検査のみで全てのがん細胞を発見することは難しい?
がんの早期発見を可能にしたPET検査(ぺっとけんさ)ですが、全てのがん細胞を検出できるわけではありません。PET検査にも得手不得手があり、がんの種類や症例によっても見つかりやすさは異なります。
これは他のがん検査(腫瘍マーカー、CT、エコーなど)であっても同様で、複数の検査を受けて多面的に判断をすることで、より精度の高い診断が可能になるのです。
【予備知識】検査のしくみと「FDG」とは
これを注射して体内に巡らせることで、極端にエネルギーを消費する細胞(がん細胞の候補)が、どこにどのくらい潜んでいるかを探し出すのがPET検査です。
PETが苦手とする部位やケース
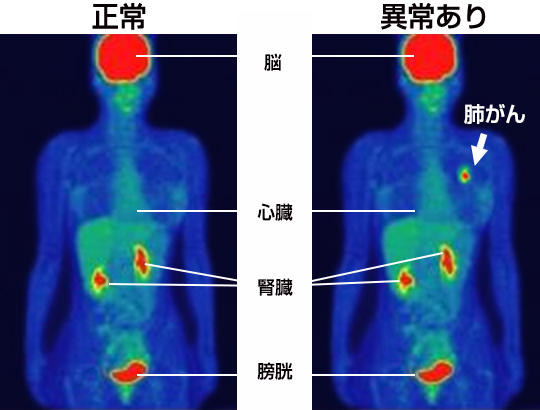
PET検査の特性上、以下の場合や部位は、発見・判定が困難であるといわれています。その場合は、PETに加え、ほかの検査方法を併用して見つけ出す必要があります。
- 胃や食道などの消化器官粘膜に発生する早期のがん(胃がん、食道がん)
→消化器官内部の早期がんは、内視鏡など別の検査を併用することが有効です。 - ごく小さながん細胞が散らばって存在する場合
5ミリ以下の腫瘍や、微小ながん細胞、播種性転移(腹腔や胸腔などで内臓を包む膜を突き破って種を蒔くようにがん細胞が散らばって広がる転移がん)
PETに限らず検出が難しいとされています。 - がん細胞が薄く広がっていく場合(スキルス性のがん)
粘膜の表面を這うようにびまん性に増えていくスキルスがん(胃がん、一部の大腸がんと乳がんと肺がん)
→ほかの検査を選択、または併用することで診断精度が高くなります。 - 糖をあまり必要としないがん
ごく初期のがんや、消化器官の粘膜や皮膚の表面に発生するがんは、エネルギーをそれほど必要としないため、FDGでは見つけることが難しいです。
また、まれに腫瘍になってからも糖をそれほど必要としないがん細胞もあり、その場合は発見できないこともあります。
→そのような糖代謝の低いがんは、エネルギーである「ブドウ糖」を利用した「FDG-PET」の代わりに、例えば細胞の増殖に関わる「アミノ酸」を利用した「MET-PET」や、細胞分裂に関わる「フルオロチミジン」を利用した「FLT-PET」などを使って検索する場合もあります。 - 悪性度の低いがん(高分化がん、一部の甲状腺がん)
高分化がんとは、正常な役割を果たす細胞に近い状態まで成熟したがん細胞のことで、増殖のスピードが遅く、悪性度が低いため、大人しいがんとされています。 - 炎症を起こしている部位(外傷、細菌・ウィルスへの感染、慢性炎症など)
白血球などの免疫細胞の活動エネルギーとしてFDGが集まるため、がんと判別がつきにくいことがあります。 - 正常でもFDGが集まる臓器のがん(脳・心臓・泌尿器科系・肝臓)
◇もともと多くの糖を消費する、脳や心臓のがん(脳腫瘍、悪性心臓腫瘍)
◇排泄など生理的な集積が認められる臓器(投与した薬が尿として排出される経路)である、腎臓、尿管、尿道、膀胱のがん(腎がん、膀胱がん、尿管がん、前立腺がん)
◇グルコースを貯蔵する肝臓の原発がん(肝臓全体に淡くFDG集積が表れる) - FDGが集まりにくい臓器の原発がん(最初にできたがん)
原発性肝がん(肝細胞がん・胆道がん)、血液のがん(白血病、悪性リンパ腫、多発性骨髄腫など)
がんであってもFDGが集まりにくく、これらに対しては有用性が低いといわれています。特に肝臓にはFDGが集積するのを妨げる酵素があるため、PETで原発性肝がん(最初のがん)は見つけにくいとされています。しかし、転移性肝がん(転移によってできたがん・肝転移)の多くは腺扁平上皮や腺に発生するため、PETで発見されやすいという違いがあります。 - 糖尿病の方、血糖値が高い方の診断
FDGが筋肉に集中しやすいため、検査の精度が落ちる場合があります。血糖値が150~200mg/dlを超えている方は診断が難しいとされています。
→そのような方は主治医に相談のうえ、インスリン投与を一時中断してから検査に臨むケースもあります。 - 呼吸などで動く部位にあるごく小さな病変
呼吸のたびに動く(呼吸性移動がある)心臓・肺・肝臓やその周辺の臓器は、撮影時にブレが起こって実際のサイズや位置とは異なったり、補正時の画像劣化により小さな病変が描出されにくい傾向にあります。
→しかし最近はPETカメラの機能が向上し、呼吸同期や息止め撮像などを併用することでブレを抑制し、より精細な画像、以前よりは適切な診断が得られるようになってきました。 - 一部の肺がん、乳がん、甲状腺がん、胃がん
PETが得意とするこれらのがんも、全て発見されている訳ではなく、まれに見つからないケースもあります。
◇一部の肺がん…肺炎と紛らわしい場合があります。
◇一部の乳がん…ごく早期の微細ながん細胞は検知しにくいとされています。
→PEMなどの乳がん専用のPETであれば2ミリ程度のがんを検知し、高精度の診断が可能とされています。
◇スキルス胃がん…胃の粘膜の表面を這うようにして増殖するがんで早期発見が難しく、増殖浸潤が速く、難治がんの一つとされています。内視鏡や細胞診が有効とされています。
◇甲状腺の乳頭がん…のどにある甲状腺がんの9割がこの「乳頭がん」にあたり、人間ドックで発見されやすいものの、悪性度が低く進行が遅いものは検知されにくい傾向にあります。
上記の場合は、広範囲に反応が出てしまう・正常時との判別がしにくい・反応が出ないなど、がんが見つけられないことがあります。
しかしながら、PET検査が不得意とする範囲も、ほかの検査(CT、MRI、超音波、生化学、内視鏡など)を併用することで、お互いの強みと弱点がカバーされ、より精度の高い診断結果を得ることができます。
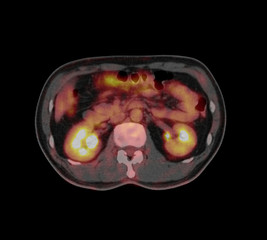
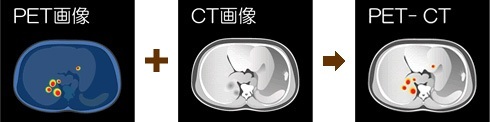
また、より正確な結果を得るために、PETと同時にCTやMRIの撮影ができる「PET-CT」や「PET-MRI」を選択するという方法もあります。
PET-CT の検査イメージ
PETで見つけやすい/見つけにくい がんの比較一覧

一口にがんといっても、PETで見つかりやすいもの、見つかりにくいものがあります。
例えば、同じ肝臓がんであっても、初期の原発性肝がんは見つけにくいとされていますが、逆に転移性肝がんの発見には優れているとされています。
したがって気になる部位や、ご自身の病歴や体質を考慮して、PET以外の検査も併用するとよいでしょう。
PETの得意分野
- 再発巣・転移巣(再発または他から転移したがん)
- がんの病期診断、治療効果判定、再発診断
- 原発不明がん
PETで見つかりやすい がん
- 大腸がん、直腸がん、結腸がん
- 乳がん
- 肺がん
- 子宮体がん
- 卵巣がん
- 頭頚部がん(咽頭がん、喉頭がん、甲状腺がん、など)
- 脳腫瘍
- (ある程度進行した)食道がん
- すい臓がん
- 悪性黒色腫(メラノーマ、皮膚がん)
- 悪性リンパ腫(胸腺がん、脾臓がん、リンパ節のしこり、など)
- 転移性肝がん(肝細胞がん)
PETの苦手分野
- ごく初期の原発巣(がんの始まり)
- 高分化がん(悪性度の低いがん)
PETで見つかりにくい がん
- 腎臓がん
【有効な検査法】超音波、MRI - 膀胱がん
【有効な検査法】超音波、MRI、尿細胞診 - 前立腺がん
【有効な検査法】腫瘍マーカー(PSA検査) - (初期の)食道がん
【有効な検査法】内視鏡、細胞診 - (悪性度の低い)甲状腺がん
【有効な検査法】触診、超音波、穿刺吸引細胞診 - 白血病
【有効な検査法】腫瘍マーカー、骨髄検査 - (初期の)胃がん、スキルス胃がん
【有効な検査法】内視鏡検査 - (初期の)子宮頸がん
【有効な検査法】視診、子宮細胞診 - 多発性骨髄腫(ただし骨髄の外の病変はPETも有効)
【有効な検査法】腫瘍マーカー、骨髄検査、骨のX線、CT、MRI - 原発性肝がん(肝細胞がん・胆道がん)
【有効な検査法】超音波、MRI
PET検査の精度について

PET検査単体で病変を100%正確に診断することはできません。インフルエンザ検査でも正しく陰性・陽性が出ないケースがあるのと同様に、ほかの検査でも同じことが言えます。
部位や症例によって異なりますが、PET検査のみで「がんの疑いあり」と診断されたが、がんではなかった(偽陽性)、 逆に「がんの可能性が低い」と診断されたが、がんだった(偽陰性)、 という結果がでることもあります。
このことは、同じPET画像を見ても、どこまでを陽性と判断するか(感度)、どこからは除外するか(特異度)の設定によっても異なります。ですから画像以外のデータ(CT、エコー、血液検査など)を考慮することでできるだけ誤差のない結果が出せるようにしています。もちろん診断する医師(画像診断医)の熟練度も大切です。
繰り返しにはなりますが、結局のところ、PET検査だけではなく、複数の検査法を組み合わせることで、もっと精度の高い診断が可能になるのです。
PET検査のデメリット

どんな検査にもメリットとデメリットがあります。PET検査で不便とされるのはどのような点になるのでしょうか?
注意点・デメリット
- 検査前に5~6時間ほどの絶食が必要
水やお茶はOKですが、糖分を含まないものに限ります。
→健康上の理由で絶食が難しい方は医師とご相談ください。 - 検査時間がかかる
検査前後の待機時間が1~2時間、撮影に30~60分かかるため、来院から帰宅まで最低でも3時間、平均4~5時間ほど要します。
→施設によってはリラックスして過ごせるよう、ベッドや空間演出に工夫をしている場合があります。また近年PET装置が進化することで撮影時間が短縮、撮影にかかるスピードは短くなっています。最新のPET-CTはPETとCTを同時に20分間ほどで撮影できるとされています。 - 検査試薬(FDGなど)の放射能が減るまでの時間(半減期)、30分~1時間ほど、施設内で待機する必要がある
→検査後は半日~1日で放射能は消失するとされています。 - 診断の精度をあげるためには、専門家知識を持つ熟練医師による目視と、問診や他検査などによる付加情報が不可欠
せっかく高精度の画像が撮影できても、診断する医師の経験によっては診断能が多少左右される可能性も否めません。また画像撮影効率があがっても、画像診断医が不足すると、診断に時間がかかってしまうという問題があります。
→将来的には、膨大な解析データをもとにした画像診断支援AI技術による画像スクリーニングが実施されることで、小さな異変の見落としなど、人為的な誤認(ヒューマンエラー)を大幅に回避できるようになると見込まれています。 - 5mm以下のがんや小さく散らばったがんは検知しにくく、1センチを超えたサイズでも検知できない場合がある
がんの種類によっては検知できず偽陰性となることがあります。
→腫瘍マーカーなど、他の検査も併用することで精度を上げることができます。 - 良性腫瘍に反応が出ることがある
正常な組織であっても、炎症などなんらかの原因により偽陽性が出る場合があります。
→検査前日~当日は、筋肉を酷使する運動やカラオケなどは控えます。 - 点滴後にわずかに違和感が出ることも
最初の点滴しか苦痛がないとされているPETですが、まれに、薬剤(造影剤・FDGなど)が点滴されて体内が熱くなったように感じる方もいるようです。
→しかし、これは正常な反応であり、検査2時間後には薬の効果は半分に、1日後には尿で排出されてほぼなくなってしまうので、ごく短時間で解消されます。
ごくまれに、検査中~検査後に、吐き気、頭痛、かゆみ、発疹などが表れるケースもありますが、ほとんどの場合は治療の必要なく消失します。
→しかしながら、続く場合や、もし気になることがありましたら、検査機関の担当にすぐにご相談ください。 - 閉所や暗所でじっとしている必要がある
→閉所や暗所に抵抗がある方には、後述のように予め伝えておいて、苦痛を和らげる方法をご相談ください。 - ごく微量であるが放射線被ばくがある
→PET単体なら1回あたり約2.2msv(ミリシーベルト)、CTスキャンは1回最大20msvですが、いずれも微量で日常生活には影響ない程度なので問題ありません。
以上のような点があげられますが、多くの場合は不便を緩和する方法があり、ほとんどの方は気にされることなく検査を受けているようです。
PET受診で注意が必要な方
以下のケースに当てはまる方は、受診に注意が必要です。気になる場合は主治医や検査施設に問い合わせてみましょう。
こんな方はご注意を
- 血糖値が高い方、糖尿病の方
糖尿病や糖代謝に関わる持病、常用薬がある方は、薬を控える必要があります。また検査精度にも影響があるため、血糖値に関わる主治医と、がん検診を依頼する医師にそれぞれご相談ください。 - 閉所恐怖症や暗所恐怖症の方、撮影中に狭い空間でじっとしているのが苦手な方
検査中20~30分ほどベッドの上に横たわって静止している必要があります。その間にじっとしていられない方、神経過敏な方、狭いところや暗いところが苦手な方、機械の音などでパニックを起こしそうな場合は、あらかじめ検査機関にご相談ください。
→検査機関によっては、検査中に不快や苦痛、退屈を感じないよう、検査室内に屋外の景色が描かれていたり、撮影中に静かな音楽を流したりと、気を紛らわせてくれる所もあります。 - 授乳期の女性
授乳中の方はなるべくPET検査を避けた方がよいとされていますが、必要であれば、検査24時間後まで授乳を中断しましょう。 - 月経中、排卵期の女性
月経(生理)中や排卵日前後は、子宮内膜や卵巣にFDGが集まってしまって正確な診断がしにくくなるため、できれば月経後~排卵期前の間にPET検査を受けられるよう、計画的に予約を入れましょう。 - 大きなケガや炎症がある方
歯肉炎や虫歯、扁桃腺のハレ、首付近のリンパなど、炎症部分が反応してしまい、がんとの判断がつきにくくなる場合がありますので、問診の際に忘れずに伝えるようにしましょう。 - PET-CT検査を受ける場合は、CTの禁忌事項に該当する方
・取りはずしのできない金属が体内にある方
(ペースメーカー、インプラント、人工内耳、義肢、磁力装着義眼、美容用金の糸、骨折治療プレートなど)
・1週間以内にバリウム検査を受けた方
・造影剤(ヨードまたは、ヨード造影剤)にアレルギーがある方 - PET-MRI検査を受ける場合は、MRIの禁忌事項に該当する方
・金属染料を用いた刺青やタトゥーのある方
・取りはずしのできない金属が体内にある方
(ペースメーカー、インプラント、人工内耳、義肢、磁力装着義眼、美容用金の糸、骨折治療プレートなど)
PET受診ができない方

- 妊婦さんや乳幼児
通常のエックス線レントゲンと同じく、わずかではあるが被ばくするため、妊婦、または妊娠の疑いのある方も受けることができません。
→被ばくのリスクがない他の検査(エコーなど)をご検討ください。しかしリスクよりもPETの必要度が高いと判断された場合は担当医と相談のうえ実施することもあります。
なおPETのひばく量は胃のバリウム検査と同程度とされており、それほど大きなものではありません。
上記に当てはまる方であっても、担当医師やご自身が「PET検査のリスク・デメリットよりも、必要性・メリットの方が大きい」と判断した場合は、検査機関の医師やご家族と相談のうえ、受診した方がよいケースもあります。
PET検査のメリット
上記にデメリットを述べましたが、PET検査にはメリットも多く、賢く利用することでがんの早期発見に有効です。
メリット・利点
- 1回で全身のがんを検索できる
全身を一気にもれなくスクリーニングして、検査できます。 - 転移・再発がんの早期発見に特に優れている
遠隔転移など、予期しない部位でも早く検知できます。 - CTやMRI で原発巣が特定できない場合にも有用
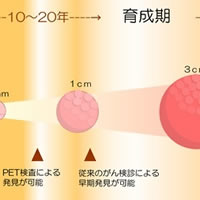
- 1センチ以下のがんも発見できる
ただし、1センチ以上でも検知できない場合があります。 - アレルギーのある方も受けられる
PET単体なら造影剤を使わないので、アレルギーのある方も安心です。 - 細胞採取の難しい部位の腫瘍の悪性度や、切除すべき範囲が判断できる
脳腫瘍など内部を確認することが難しい部位の検査にも有効です。 - 機能画像なので、腫瘍の大きさに惑わされずに、悪性度や活動性を把握できる
X線、MRI、CT、超音波(エコー)などの形態画像では判別がつかない悪性腫瘍を検出できます。 - 苦痛や精神的な抵抗が少ない
痛みは点滴のみで、着衣のまま横たわって検査できるため、苦痛がほとんどありません。 - 副作用がない
検査に使う薬剤(FDG)はブドウ糖と似た成分なので副作用がありません。 - ひばく量はCT検査と同等かそれより少ない
PET単体の検査によるひばく量は1回 約2.2~3.5msv。
シンチグラフィー(1回 約16.0 msv)やCT検査(1回 約3.0~12.0 msv /平均1回6.9 msv※)と比較すれば、圧倒的に少ない被ばく量です。※CTの被ばく線量は、検査の撮影パラメータの設定、検査する範囲や部位、体重などによっても大きく異なります。
ただしPET-CT検査の場合は画像補正のためのCTが加わる分、10msvほど増加します。
また、FDGの放射性物質は注入後2時間で約半分に減り、尿からの排泄もあわせて、翌日にはほとんど体内に残りません。

がん経験者の再発チェックのための定期検診にも選ばれています
再発しやすいがん(乳がん、肝臓がん、膵臓がんなど)や、転移しやすいがん(肺がんなど)に罹患したことがある方は、治療が完了した後も10年以上先まで経過観察を続けていくことが必要です。定期的にPET検査を受けることで、再発の早期発見につながります。
経過観察と併せて、再発予防治療を受けておくことも有効です。
PET以外のがん検査方法
最後に、PET以外のがん検査方法についてもご紹介します。健康診断や人間ドックなどでPETと併用して行われる検査方法には以下があげられます。
がんだけでなく、心疾患や脳疾患などの重大な疾病を早期発見するために、複数の検査を組み合わせて受診することが有効です。
PET以外で、がんを検出できる検査
- 内視鏡検査(別名:胃カメラ、大腸カメラ)
対象部位:食道、胃、十二指腸、大腸 - X線検査(別名:レントゲン、バリウム検査、マンモグラフィ)
対象部位:胃、骨、肺、大腸、腎臓、乳房など - CT検査(別名:コンピュータ断層撮影法、CTスキャン)
対象部位:全身 - MRI検査(別名:磁気共鳴画像、DWIBS、ドゥイブス)
対象部位:全身 - 腫瘍マーカー(別名:血液検査、尿検査など)
対象部位:全身 - 便潜血検査(別名:検便)
対象部位:大腸 - 超音波検査(別名:エコー)
対象部位:肝・胆・膵・腎・脾、子宮・卵巣、乳房、甲状腺、など - 細胞診(別名:生検、病理検査)
対象部位:子宮頸部、肺、など
採取する対象:粘液、痰、胸水、腹水、胃液、尿 - シンチグラフィ検査(別名:SPECT検査、スペクト)
対象部位:骨、脳 - 視診、触診、問診
対象部位:全身
どんな医療にも得手不得手がありますから、PETの強みや弱みを理解したうえで、どこをどのように調べたいのか、何を優先すべきなのか、検査項目を検討しましょう。
X線やエコー検査は毎年、PET検査は数年おき、など人間ドックや健康診断のメニューを使い分けるのもよいですね。

もっと読む
関連記事